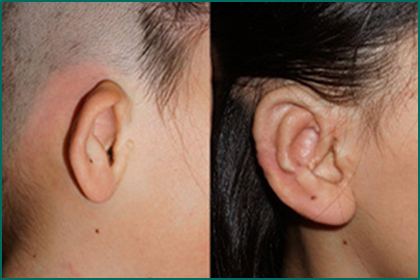
図1.組織拡張器による小耳症形成の術前、術後写真。
側頭部の皮膚を脱毛して拡張するので、色や質感に優れ、余分な植皮などの犠牲を生じない。
従来の術式に比べ皮膚の余裕が大きいため彫りが深く立体的な耳の形成が可能となる。
小耳症は単に耳が小さい(あるいは欠損する)だけでなく、耳の穴がふさがり聴力低下があったり、顔面が小耳症の側だけ小さくなったり、顔を動かす顔面神経が麻痺して眉毛が下がり目の開き方に左右差が出たりと、多彩な症状を示します。
これらの事象は、小耳症がもともと胎生期における第一第二鰓弓の発達障害に起因するからです。第一第二鰓弓は主に顔面の基となる部位です。ここの問題なので耳だけでなく、顔の骨や神経にも影響が出てくるのです。
顔面は耳や眼、鼻、顔の骨といった複数の要素で構成されています。これを耳、顔の骨と別個に治療したのでは、相互の位置関係が狂ったり、一か所が皮膚を引っ張りすぎて他の部位の治療が行いにくくなったりします。
即ち、全ての治療を開始する前から一連の治療全体を俯瞰的に見て治療計画を立て、一貫した治療を行う必要があります。
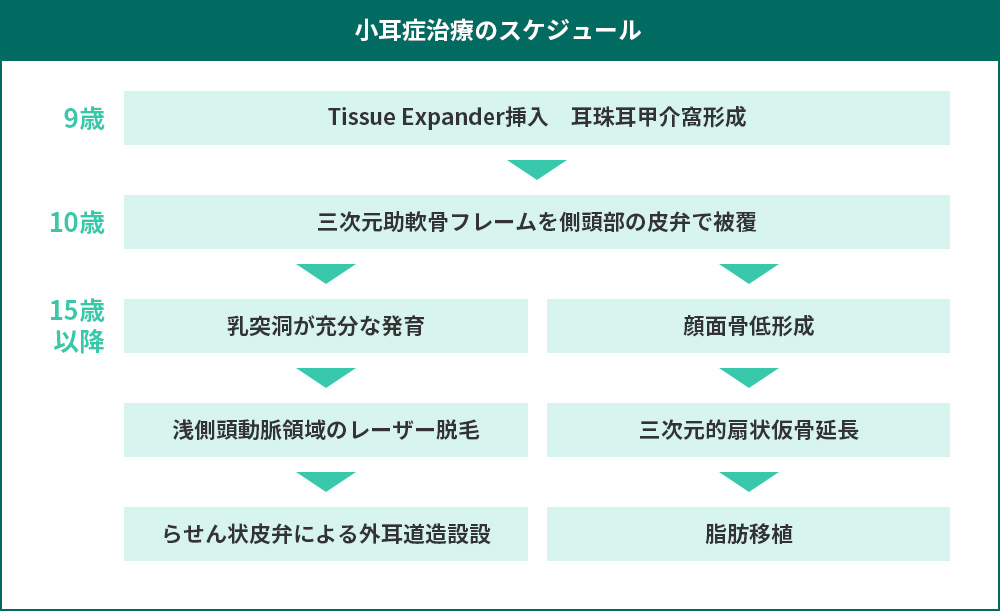
図2. 小耳症治療のタイムスケジュール。
耳介形成は9歳ごろより開始し、10歳時に軟骨フレームを移植して耳介の形態を作る。
顔面の成長が終わる15歳以降に、顔面骨低形成が軽度で乳突洞の発育が良好な場合には外耳道増設術を行い聴力の改善を行う。
顔面骨低形成が顕著な場合は顔面骨骨切りや三次元的な仮骨延長を行う。
その後軟部組織の量を左右対称にするために脂肪移植を行う。
小耳症治療に関連して行う主要なものは以下のとおりです。
1)耳介形成
2)顔面骨形成
3)外耳道形成
4)顔面神経麻痺形成
耳介形成は9歳ごろより開始し、10歳時に軟骨フレームを移植して耳の形を造ります。顔面の成長が終わる15歳以降に、顔面骨低形成が軽度で乳突洞の発育が良好な場合には外耳道増設術を行い聴力の改善を行います。15歳以降で顔面骨低形成が顕著な場合は顔面骨骨切りや三次元的な仮骨延長を行います。顔面骨の左右対称性が確保された後で軟部組織(骨以外の皮膚や筋肉、脂肪等)の量を左右対称にするために脂肪移植をします。
大まかなタイムスケジュールは以上です。
1)耳介形成
ここでは簡単に一番多い、耳垂型(図6.ピーナッツ型ともいいます)について述べます。

図3.頭皮下に挿入するシリコン製のバルーン(組織拡張器=Tissue Expander)。
小さなドーム状の部分を頭頂部皮下に留置し、そこを細い針で刺して生理食塩水を注入してバルーンを拡張する。ドーム状の部分は厚いシリコンでできており針を刺しても刺入部は閉じてしまうので生理食塩水が漏れることはなく、何回も刺入可能である。
乳房再建に用いる組織拡張器と基本構造は同じである。
耳介形成は9歳頃に側頭部の頭皮下にシリコン製の平たいバルーンを入れます(図3)。
同時に少し存在している軟骨を移動して耳珠という耳の前の突起と耳の穴の深みを作ります(図4)。
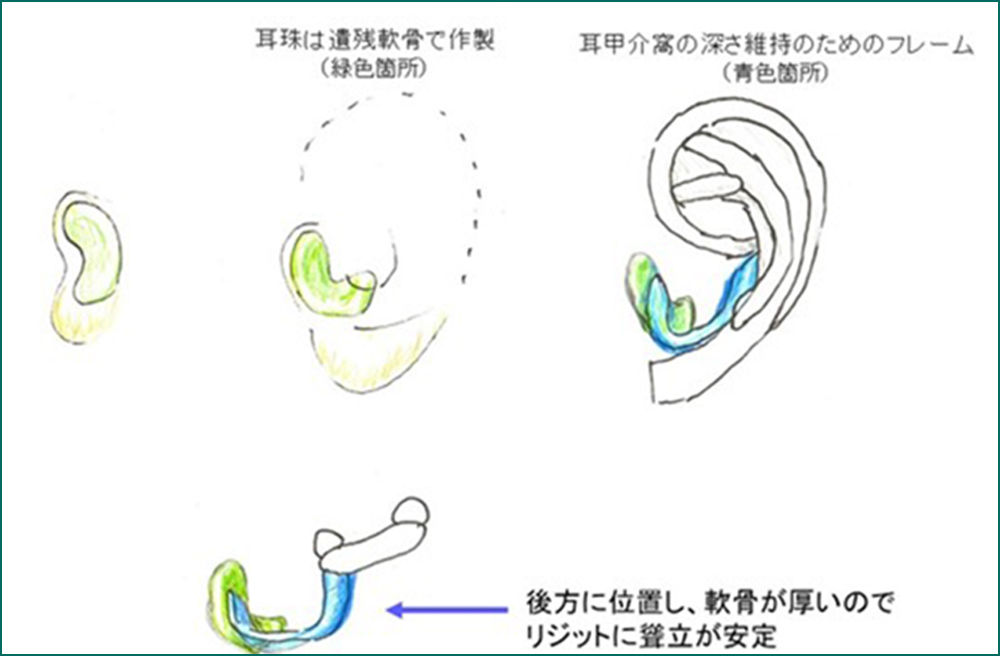
図4.耳甲介窩(外耳道の入り口)の形成。
耳垂型(ピーナッツ型=Ⅲ度小耳症)では遺残耳垂の軟骨の向きを変えて耳珠(耳の穴の前のふくらみ)を形成(緑色箇所)、遺残耳介の皮膚は反転して耳甲介窩の陥凹部にする。
この結果、耳垂型であっても耳甲介型(=Ⅱ度小耳症 より軽症なタイプ)に近い形態となる。
耳介軟骨フレームの耳甲介窩部分は、すでに耳珠が形成されているため、耳甲介窩の深さのみを維持できるように作製する(青色箇所)。
その後耳介になる部位をレーザー脱毛してバルーンを少しづつふくらまし、10歳時に胸から肋軟骨を採取して耳の形にフレームを形成します。
この時、反対側の正常な耳から三次元データを採取して、鏡に写したように左右逆転した鏡像の立体モデルを三次元プリンターで作製します。このモデルを基に、彫刻家が彫像を創るように耳介フレームを作製します(図5)。
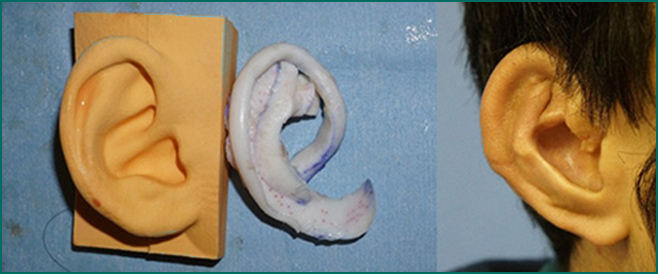
図5.(左)健側耳介の鏡像三次元モデル。
以前はCNC切削機(コンピューター数値制御切削機)にてフェイクウッドを切削して作製していたが、
現在は三次元プリンターを用いている。
これを基に術者が手仕事で三次元軟骨フレームを作製する(中)。
(右)術後の耳介外貌。深く立体的な構造が再現されている。
人間の顔と同様、耳の形もいくつかのパターンに分けられますが、型紙を用いて肖像画を描く画家がいないのと同様に、型紙で耳介が作製できるほど耳の形は単純ではありません。従来の耳介フレームを側頭部皮下に埋め込む術式では、皮膚に余裕がなく立体的な深いフレームをいれるのには限界があったため、型紙を用いたある程度薄いフレームで妥協せざるをえませんでした。しかし現在では組織拡張器を用いることで充分な皮膚の余裕ができ、健側の正常耳と鏡像関係にある相似形の立体的なフレームも緊張なく挿入することができるようになりました(図7,9)。
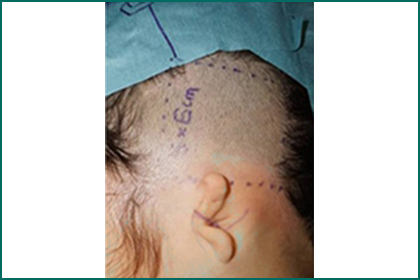
図6.耳垂型(ピーナッツ型=Ⅲ度小耳症)。
側頭部にシリコン製バルーンを挿入して、同部を拡張。さらに脱毛も行い、拡張した皮膚を下方に移動して耳介を形成する。
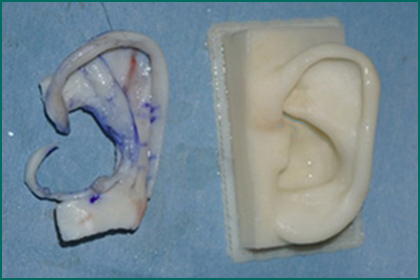
図7.上記耳垂型症例の肋軟骨フレーム(左)。
耳珠は既に形成されているので耳甲介窩の深さのみを出すデザインとしている。右は正常測(右耳)の鏡像モデル。3Dプリンターにて作製。肋軟骨フレームの耳輪の形態や対耳輪の形態が極めて近似していることがわかる。
型紙(テンプレート)を用いる従来法では、このような立体的な造形は困難である。
図8.側頭部の皮膚をレーザー脱毛した後,耳介再建部に移動する。
肋軟骨フレームを挿入した後、陰圧をかけて皮膚をフレームに真空吸着する。
作製した三次元耳介モデルと比較しながら、細かく耳介の傾きや立ち具合を調整する。
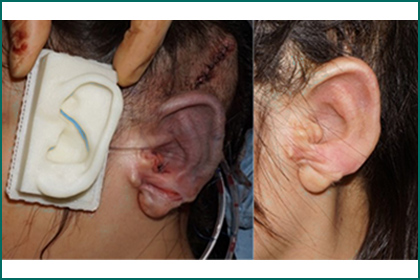
図9.三次元モデルと術直後の再建耳(左図)。
このような耳輪・耳甲介窩の立体的な造形と耳介聳立(耳の立ち具合)の獲得には組織拡張器による皮膚の余裕が必須である。
術後半年の再建耳介(右図)。
三次元モデルと極めて近似した耳輪・耳甲介窩が安定して形成されている。
この組織拡張による皮膚の余裕は、従来の植皮する術式では多かった皮膚が薄くなって軟骨が露出する可能性を著しく低減させました。
また余分な植皮が必要なくなるので、植皮片を採皮する鼠径部の傷がなくなること、植皮部分の皮膚色がもともとの皮膚の色と異なる2トーンカラーになることもなくなりました。
2)顔面骨形成
小耳症は単に耳のみが小さくなるだけでなく、周辺の顔も小さくなります。このことは程度の差こそあれ、どのような小耳症にも起こっています。これは耳介や顔面が胎生期に第一鰓弓、第二鰓弓といった原基から造られるからです。
顔が極端に小さい場合は、顔を大きくする、あるいは小さいほうに合わせて大きいほうを縮め左右対称にする手術を行います。
この顔が左右非対称であることを顔面骨半側低形成といいますが、単に骨が小さいだけではなく、筋肉や脂肪といった軟部組織も小さくなります。従来の単純に直線的に骨を延長するだけの術式では、この軟部組織のボリュームは増えません。
私たちは1990年代終わり頃から顔の骨を扇形に三次元的に仮骨延長する術式を開発して行っています(図10)。
この縦ばかりでなく、横方向にも骨延長することで頬部の膨らみや下顎の横方向のボリュームも増大可能となりました(図11,12)。

図10.下顎を矢状骨切り(内側と外側それぞれ半分にする骨切り)して、縦方向だけでなく横方向にも仮骨延長する(左)。
右図赤部分は仮骨延長部であり、縦方向に骨延長されているだけでなく、横方向にも骨量が増大していることがわかる。
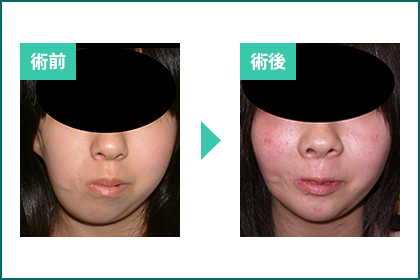
図11.我々が開発した三次元的扇状仮骨延長術の術前(左)、術後(右)外貌(図10と同じ症例)。
仮骨延長により縦方向に延長され、頤(下顎の正中)が術前に患者の右側にずれていたのが、術後は顔面の正中になっている。
また患者右側の頬部の膨らみも、術後には増大している。
また仮骨延長術は骨のボリュームを増大できますが(図12)、軟部組織は増えません。このため近年では脂肪移植をしています。これは腹部から脂肪を採取して顔面に移植する術式です。この操作により顔面骨と軟部組織も含めた左右対称な顔貌の獲得が可能となります(図13,14)。これらの治療は全て自分の組織を用いるので、インプラントなどの人工物を用いる術式と異なり、きちんと生着すれば感染にも抵抗力があり、患児生来の組織と同等となります。
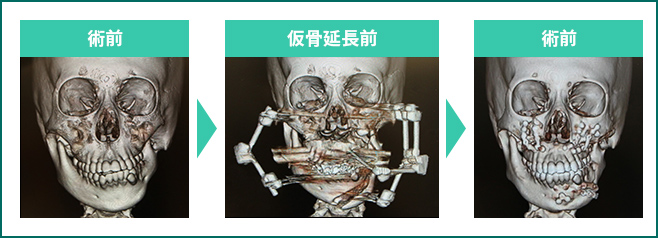
図12.上下顎骨同時仮骨延長症例。
仮骨延長後直ちにチタン製プレートで内固定した。内固定により骨格はほぼ左右対称になる。
仮骨延長部の完全な骨化には20ヶ月程度を要する。

図13.顔面仮骨延長術前後(左、中)と術後に脂肪移植した状態(右)をコンピューターにて等高線で分析した状態。
仮骨延長術のみでは頬部のボリュームが不足して頬が凹んでいるが、脂肪移植後は頬の膨らみはほぼ左右対称となっている。

図14. 顔面仮骨延長術前後(左、中)と術後に脂肪移植した状態(右)をコンピューターにて曲率分析した。
ゼブラ・ストライピングという手法で、自動車の製造過程の最終検査で直管の蛍光灯を並べて、車のボディの反射で凹み等をチェックする手法をコンピューター上で顔面に応用したものである。脂肪移植後は頬の曲線が左右対称になっていることが分かる。
顔面骨低形成側があまり小さくない場合や反対側が過形成の場合は、大きい方を縮める手術を行います(図15,16)。

図15.咬合平面と水平面の角度を基に骨切りの角度を決定する(左)。
歯根をよけて骨切りするため複雑な骨切り線となるので、CADCAMを利用して三次元テンプレートを作製して、
それに合わせて骨切りを行う。下顎も角度を合わせるために同時に骨切りする。
術後は内固定すれば、顎間固定は短期間で済む(右)。
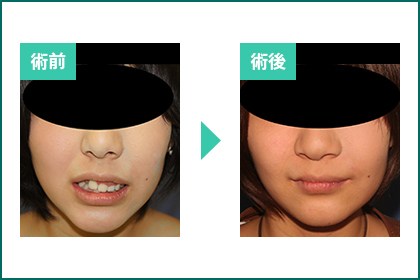
図16.図15と同じ症例の術前(左)と術後(右)の外貌。
顔面骨を短縮する方向で骨切りして中顔面の軟部組織は圧縮されるため、鼻翼縮小術が必要となることもある。
3)外耳道形成(聴力改善)
小耳症では外耳道閉鎖を伴うことも稀ではありません。
そのような方の大半は外耳道が骨で閉鎖しており、鼓膜も消失している状態です。しかしながら内耳の部分は発生の違いから温存されています。そのため物理的な振動を神経刺激に変換する蝸牛や平衡感覚を司る三半規管は正常に存在することが多いです(図17左)。
このため骨を伝わって聴こえる骨導聴力は正常であることが大半です。
空気を伝わって聴こえる気導の音のみが障害されるのですが、この差は大体70~80㏈くらいあります。
鼓膜の振動を蝸牛に伝える耳小骨という小さな骨が三つありますが、このうち二つは残っていることが多いです。
外耳道閉鎖が片側だけであれば、片側の聴力は保たれているので、言語発達は普通の子供と同じです。片耳しか聴こえなくても、音の方向性は分かります。反対側から呼ばれても、ちゃんとそちら側を向きます。これは音の位相や周波数の細かなずれから認知されているようです。両耳が外耳道閉鎖の場合は、骨導補聴器を用いることで言語能力の獲得は担保されますが、耳介が欠損しているので骨導補聴器を頭部に固定する器具が必要となります。
外耳道を形成(造設)する意義は聴力の改善とともに、深く影のある耳の穴ができることで再建耳介のリアリティーを獲得する意味もあります。
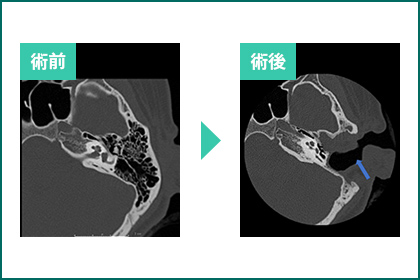
図17.外耳道閉鎖症術前術後のCT写真。
外耳道は骨性に閉鎖し鼓膜も欠損している。
蝸牛は存在している(左)。
浅側頭動脈らせん皮弁(Superior temporal artery Spial Scalp Flap)による外耳道増設後(右)。
外耳道の形成は、従来の術式では骨を削って、その上に直接植皮されたり、筋膜を移植されたりしてきました。しかし骨に直接血流のない組織を植えても生着率は悪く、感染や再閉鎖を起こす確率が高かったです。
これに対して私たちは、血流を保った“生きている”浅側頭動脈皮弁で削開した骨を覆うことで、安定した外耳道を形成する術式を開発しました(図18)。浅側頭動脈に沿って細長く皮弁を挙上することで、皮弁採取部は容易に縫い縮めることができます。細長い皮弁で管腔を作るためには、皮弁をらせん状にすることで対処し、これも私たちの新しい工夫でした。また皮弁は当然毛髪を含みますが、これには脱毛レーザーの登場という、従来にはなかった技術革新の成果の助けがありました。これらの技術革新と工夫の積み重ねで安定した外耳道形成が可能となりました(図19)。
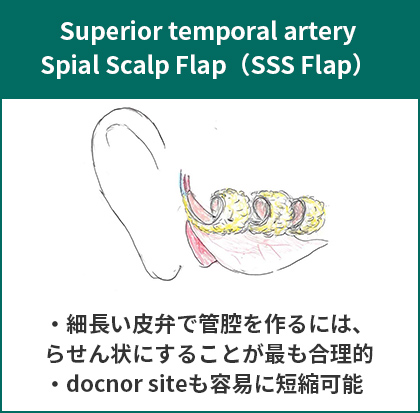
図18.浅側頭動脈と伴走する静脈で栄養される細長い皮弁をらせん状にすることで管腔を形成して外耳道とする。
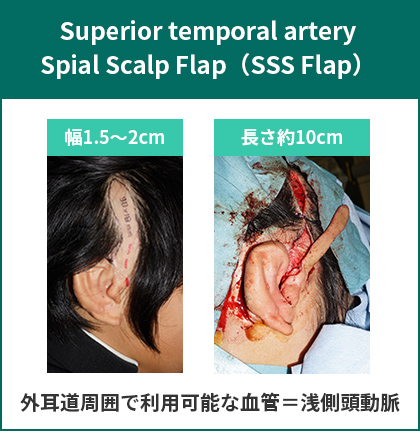
図19.SSS皮弁は耳介周囲で唯一利用可能な浅側頭動脈を利用する。
細長い皮弁であるので、皮弁採取部は容易に縫って閉創が可能となる。毛髪は術前にレーザー脱毛しておく。
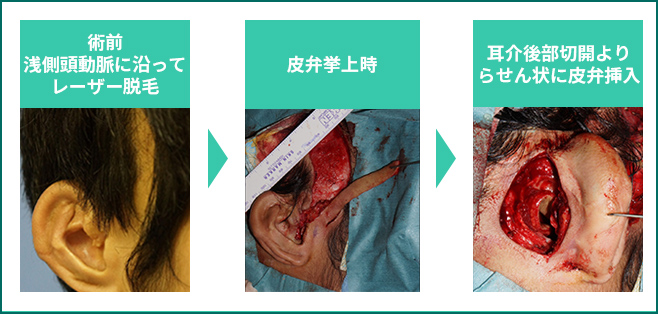
図20.浅側頭動脈に沿って術前にレーザー脱毛(左)。
皮弁挙上時(中)。
耳介後面切開より皮弁をらせん状にして挿入し外耳道の管腔を形成。
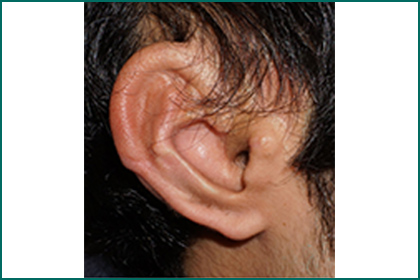
図21.図19の症例の術後外貌。
外耳道が造設されたことで補聴器などの装用も容易になった。
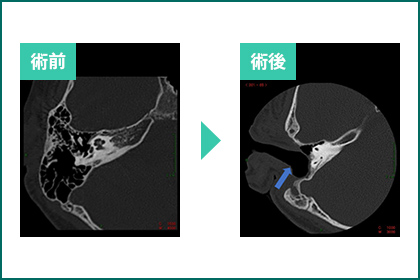
図22.外耳道閉鎖症術前骨閉鎖の状態(左)と外耳道形成術後、鼓室形成術後。
外耳道を形成し、さらに鼓室形成した場合の聴力は大体30~40db程度になります。この状態で耳の穴に装着するカナル型の補聴器を用いれば、正常側と同等の聴力が得られます(図20,21,22)。
片側性外耳道閉鎖症の患者さんは、今まで片耳で生活しており、それが当然で特に不満がない例が多いです。しかし外耳道増設をして聴力を改善すると、明らかに快適になったと感じる例が多いようです。
4)顔面神経麻痺形成
小耳症には顔面神経麻痺が併発することがあります。多くは全く動かない完全麻痺ではなくて、動きが弱い不全麻痺です。そのため出生直後には気づかれないことが多いようです。この場合成長にしたがって表情筋が発達してきて初めて気が付かれます。部位としては側頭枝が最も多く、頬枝や他部位のこともあります。
側頭枝麻痺の場合、眉毛の挙上が弱かったり、眉が下がることで目の開き方が麻痺側で小さかったりします。この場合は眉毛を吊り上げることで対応します。
下顎縁枝の不全麻痺で頤の収縮に左右差がある場合には、正常側にボトックスという神経を麻痺させる薬を注射して左右差を縮めることもあります。
小耳症は第一第二鰓弓の形成不全から起こる疾病です。その症状は単に耳だけでなく外耳道、顔面骨、顔面神経と多岐にわたります。患児は手術の至適時期までの長い期間を、症状を持った状況で社会に適応していかなければなりません。
しかし大多数の患児は主症状が小耳症のみのことも多く、その場合は生活に不便を感じるものではありません。単なる形態の問題です。そのような場合は患児を特別扱いすることなく普通の子供として接し、無用なコンプレックスも持たせないような配慮が必要となります。
医療関係者や教育関係者も含めた“大人の偏見”を子供の世界に持ち込まないようにすることが大事です。
普段は小耳症であることを、本人、周囲の人達が忘れているぐらいが望ましいのです。
また小耳症は比較的稀な疾患であるため、形成外科医、小児科医、耳鼻科医、産科医といえども決して小耳症の専門家ではありません。そのため、新生児期には過剰な検査を行いがちになります。小耳症の治療はずっと先の話なのに、医療者や家族の“好奇心”を満足させるだけの検査は、患児本人の利益にはなりません。小耳症の経験豊富な医師にかかり、時期を見て適切な検査を必要最小限に行うことが患児に余計な負担をかけないコツです。小耳症の治療は言わば“プロフェッショナルの仕事”なのです。
私たちは、小耳症の治療には単に小耳症手術のみならず、生下時より家族に対する定期的なインタビューなども含めた継続的系統的な治療・ケアが必要であると考えます。
小耳症と小耳症に関連する顔面骨の疾患では、顎の形態が小さく、全身麻酔のための挿管が困難な事があります。
大学病院等では複数の医師が持ち回りで麻酔をかけるため、これらの患者さんに慣れた麻酔科医に常に担当してもらえるとは限りません。また看護師等コメディカルのスタッフも、手術毎に代わります。
若葉病院では、これらの疾患に非常に経験豊富な専属の麻酔科医が担当します。
術者としても、これまで所属した大学病院等の施設と比べて手術に集中できる大きなメリットがあります。また手術のスタッフも固定されたメンバーであるため、質の高い医療を患者さんに提供できます。これは特定の疾病に特化した施設の大きな利点と云えます。
私たちは、恩師馬場駿吉先生がTanzer先生に学ばれて小耳症治療を始めて以来、継続して小耳症手術を行ってきました。
近年ではコンピューター支援による治療を試み、2017年にはコンピューター支援の外科放射線科の分野の世界で最も大きな学会THE INTERNATIONAL SOCIETY FOR COMPUTER AIDED SURGERYでISCAS AWARD 2017を受賞しました。
ISCAS AWARD Winners 2017 : Yumeji Takeichi – ISCASBlog
現在私たちは竹市を中心に井口普敬(若葉病院院長、名古屋市立大学客員教授)、甕久人(医師、デザイン会社経営)と分野を跨いで多くの取り組みをしています。 通常このようなCADCAMは、難しい技術をより平易に可能にする目的で用いられることが多いです。
しかし私たちは、より高度で完璧な再建を行うためのツールとして考えています。
できる限り完璧な再建を、個々の患者さんにフィットさせて行う事が、私たちの究極の目的です。